In questo articolo ci concentreremo su strumenti scientificamente approvati per inquadrare al meglio una lesione da pressione e che, nel rispetto dei risicati tempi disponibili per paziente, possano ridurre i tempi di valutazione al fine di focalizzare la migliore strategia terapeutica e ridurre gli sprechi di tempo e di risorse.
Indice dell’articolo
- Definizione di lesione da pressione
- Raccolta dati pre-trattamento
- Anamnesi del paziente con LdP
- Localizzazione
- Scale di valutazione delle lesioni da pressione
- Stadiazione delle lesioni da pressione NPUAP/EPUAP
- Classificazione delle lesioni in base al Codice Colore
- Valutazione dell’evoluzione della lesione tramite scala PUSH
- Scopi e obiettivi della valutazione delle lesioni da pressione
Definizione di lesione da pressione
Si definisce lesione da pressione un’area localizzata di danno tissutale, con più o meno perdita di sostanza, graduale, dall’epidermide ai tessuti sottostanti fino a tendine e ossa, causata da forze di frizione, pressione e trazione, in corrispondenza di prominenze ossee, e che se non trattate tendono a non guarire spontaneamente.
Raccolta dati pre-trattamento
Dalla singola ulcera, al paziente nella sua totalità, la rappresentazione del problema clinico parte e termina da una valutazione globale della situazione del paziente e non solo della piaga da decubito.
Anamnesi del paziente con LdP
Prima di qualsiasi approccio alla lesione è bene fare una raccolta dei dati che la riguardano:
-
- L’anamnesi patologica del paziente: diabete, arteropatia, ipertensione arteriosa, deficit cognitivi, allettamento prolungato, malnutrizioni e altre patologie possono avvalorare le concause da dover gestire insieme alla medicazione della lesione.
- La storia dell’ulcera: quanti giorni/mesi/anni ha la lesione? Una ferita acuta può essere più imprevedibile nella sua evoluzione, d’altro canto una lesione cronica sarà più difficile da far guarire soprattutto se il paziente vi racconta tutti i numerosi trattamenti inefficaci che sono già stati utilizzati e che, in quanto tali, potrebbero essere da scartare (evitando di ripetere errori o pratiche non utili).
- Documentazione clinica utile all’inquadramento diagnostico.
- Compilazione della Scala di Braden per stratificare il rischio rischio di sviluppo di lesioni da decubito e in generale qualsiasi rischio di compromissione dell’
integrità cutanea nei pazienti allettati o con poca mobilità.
Localizzazione
La posizione della lesione è un forte indicatore della possibile natura della soluzione di continuità. Una lesione da pressione è più probabile che si presenti su zone considerate a rischio per la presenza di tessuti compresi tra prominenze ossee e piani di appoggio, piaghe e ulcere in zone non comunemente sottoposte a pressione dovrebbe far sospettare una diversa eziologia[1].
Per chiarire il concetto: aree esposte al sole potrebbero essere causate da ulcere neoplastiche e ulcere degli arti inferiori non evidentemente esposte a pressione potrebbero essere di natura artero-venosa. La localizzazione non è sufficiente da sola a giustificare la natura ma andrebbe presa in considerazione per un miglior trattamento[1].
In caso di accertate lesioni da pressione le sedi più colpite sono localizzate sul sacro (43%), sul grande trocantere (12%), sul tallone (11%), sulle tuberosità ischiatiche (5%) e sui malleoli laterali (6%), anche se questi dati di prevalenza variano tra studi epidemiologici diversi[2].
Scale di valutazione delle lesioni da pressione
Per una corretta valutazione di una lesione da pressione sarà necessario l’uso di più strumenti e scale, in quanto le caratteristiche e i fattori che la rappresentano sono numerosi e complessi.
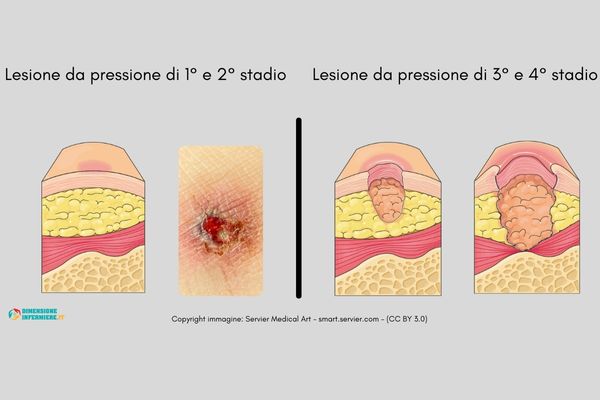
Stadiazione delle lesioni da pressione NPUAP/EPUAP
Le lesioni da pressione possono essere classificate in stadi, gradi o categorie, anche se non sinonimi e indistinte, queste definizioni rappresentano nella maggior parte delle realtà modi simili di definire le piaghe da decubito[3].
La stadiazione o classificazione delle lesioni si basa sulle linee guida della NPUAP/EPUAP, organizzazioni di carattere scientifico che definisce gli standard di valutazione a livello internazionale. Gli stadi identificati sono 4+2, dal I° al IV° solo idealmente progressivi, e altre due definizione per le situazioni non identificabili oggettivamente.
Stadio I°
Cute integra con eritema non sbiancante e responsivo alla digito-pressione. L’area può presentarsi dolente e più dura o molle, più calda o fredda, rispetto all’area circostante. Se il danno è ancora reversibile, questo stadio ne è spesso la manifestazione.
Stadio II°
Perdita di sostanza cutanea parziale e superficiale, che si presenza con un letto rosso-roseo e senza presenza di slough; presenza di flittene chiuso a contenuto sieroso che non fa intravedere ematoma alla base della vescicola (che indicherebbe il sospetto di danno tissutale profondo).
Stadio III°
Perdita di sostanza cutanea a tutto spessore fino all’adipe ma senza l’esposizione di tendini, muscoli od ossa. Può essere presente slough, ma se questo copre tutto il letto andrebbe sospettato un danno più profondo del 3° stadio. La lesione può presentare delle sottominature, fistolizzazioni o tunellizzazioni.
Stadio IV°
Perdita di sostanza cutanea a tutto spessore fino all’esposizione di tendini, muscoli od ossa. Spesso accompagnato da sottominature, tunellizzazione e fistolizzazione a partire dai bordi, la presenza di slough ed escara rende difficile valutare l’effettiva estensione del danno.
Non stadiabile/valutabile
Perdita di sostanza cutanea a tutto spessore in cui la presenza di escara o slough copre tutta la base dell’ulcera e ne impedisce la valutazione della profondità del danno.
Sospetto danno dei tessuti
Si presenta come un’area di cute integra localizzata di colore scuro rossastro, dolente, di consistenza e temperatura diversa rispetto al tessuto adiacente. Può nascondere un danno profondo non ancora manifesto.
Classificazione delle lesioni in base al Codice Colore
Un sistema rapido che descrive rapidamente l’aspetto di una lesione è il codice colore delle lesioni di Cuzzell[4]. Ulteriori sviluppi hanno portato ad una scala riadattata[3] il cui principale scopo è riassumere gli obiettivi terapeutici in base al colore che la lesione esprime maggiormente, dal colore meno desiderabile, il verde, a quello più auspicabile, il rosa, passando dal nero, il giallo e il rosso.
Questi colori descrivono lo stato principale in cui riversa la lesione e qual é il principale obiettivo da raggiungere:
- Lesione verde: indica la presenza di colonizzazione o infezione, l’obiettivo è ridurre la carica batterica o trattare l’infezione.
- Lesione nera: rappresenta tessuto non vitale necrotico di diversa consistenza, l’obiettivo è il debridement dei tessuti non vitali.
- Lesione gialla: il colore più rappresentativo dello slough, un sottoprodotto dell’infiammazione formato da proteine di varia natura, si presenta come una sostanza molle, più o meno idratata e filamentosa. In base alla gradazione del colore si può sospettare una certa carica batterica: biancastro (poco), verde o giallo (contaminazione/infezione). Obiettivo: controllo dell’essudato, la rimozione dello slough e detersione, ridurre la carica batterica.
- Lesione rossa: indica la presenza di granulazione, un tessuto sano su cui potrà riepitelizzare la lesione. Mantenere un ambiente umido gestendo l’essudato e tenere la lesione protetta è necessario per favorire la guarigione.
- Lesione rosa: una lesione rosa translucida manifesta un nuovo epitelio, l’ultimo passo verso la guarigione completa. A questo punto sarà necessario mantenere l’ambiente umido e la ferita protetta per poter concludere il processo di guarigione.
Valutazione dell’evoluzione della lesione tramite scala PUSH
Erroneamente, in molti usano la stadiazione EPUAP per indicare eventuali miglioramenti o peggioramenti della lesione da pressione, ma in quanto una lesione di IV° stadio non potrà mai recuperare i suoi tessuti originari come i muscoli e i tendini, sostituendoli con tessuto connettivo nei migliori dei casi, il modo migliore per monitorare l’evoluzione delle LdP è la scala PUSH Tool 3.0 (Pressure Ulcer Scale for Healing).
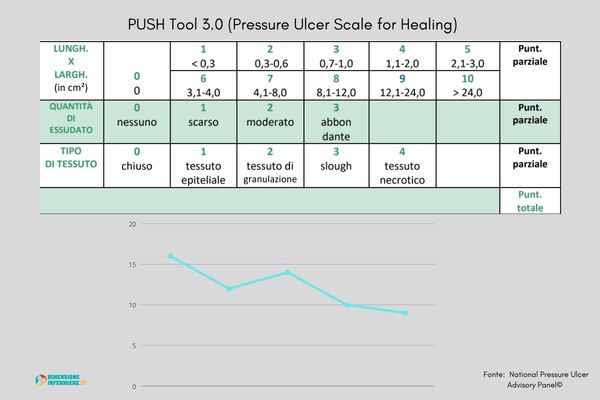
La scala raccoglie caratteristiche quanti-qualitative utili a descrivere la lesione nella maniera più oggettiva possibile e poter confrontare i risultati del trattamento nel tempo. Si basa sulla raccolta delle dimensioni, della quantità di essudato e sul tipo di tessuto presente sul letto della ferita:
- Lunghezza X Larghezza: misurare con un righello i cm della massima lunghezza longitudinale e la massima larghezza trasversale, moltiplicare i due valori e assegnare un punteggio secondo legenda.
- Quantità di essudato: stimare il drenaggio in abbondante(3), moderato(2), scarso(1) a nessuno(0).
- Tipo di tessuto: assegnare il punteggio in base al più indesiderabile tessuto presente. Es. in presenza di un letto di slough e ridotta presenza di necrosi, il punteggio sarà di 4, o in caso di tessuto di granulazione e slough parziale assegnare 3 fino a completa detersione.
Annotare i punteggi, costantemente nel tempo, aiuterà a valutare l’efficacia del trattamento attraverso un grafico a linee che mostra l’evoluzione verso la guarigione o meno.
Scopi e obiettivi della valutazione delle lesioni da pressione
La valutazione delle Ldp, nonostante sia una pratica da tutti riconosciuta come essenziale nel processo di cura e trattamento, è ancora un intervento disomogeneo sia nelle diverse realtà sanitarie, sia da operatore a operatore.
A ragione di ciò è necessario che, almeno a livello locale, gli operatori si accordino su quali strumenti usare, quale linguaggio condividere e con quale frequenza monitorare le piaghe da decubito [1].
È pacifico ricordare che esistono scale di valutazione ancora più accurate e validate di quelle proposte qui ma, in base alla nostra esperienza clinica e ai bisogni di strumenti rapidi ed efficaci, in questo articolo abbiamo voluto riassumere gli strumenti minimi per una corretta valutazione e monitoraggio delle LdP.
Attraverso l’adozione di almeno questi tre strumenti gli infermieri, in relazione alle lesioni da decubito, potranno:
- valutare inizialmente la LdP con la scala di stadiazione NPUAP/EPUAP;
- condividere e modulare gli obiettivi di trattamento attraverso la scala Codice Colore;
- monitorare l’efficacia del trattamento con la PUSH Tool 3.0.
Nel contesto generale in cui la valutazione delle lesioni da decubito è spesso un intervento sottovalutato o addirittura non standardizzato in molte realtà sanitarie, confidiamo che l’impiego di questa triade di strumenti minimi possa essere l’inizio di un miglioramento dei servizi di cura a beneficio dei nostri fragili pazienti.
Per approfondire:
- Scala di Braden: valutazione del rischio di compromissione dell’integrità cutanea
- La disinfezione delle ferite: quale antisettico scegliere?
- Come detergere un’ulcera cutanea efficacemente: la procedura corretta
- Come medicare un’ulcera cutanea: esecuzione e procedura
- Il processo di guarigione delle ferite cutanee e le sue fasi
- Piano di assistenza infermieristica al paziente con ulcera cutanea
Fonti scientifiche:
- Caula C. Leggere l’ulcera (in) Caula C, Apostoli A. Cura e assistenza al paziente con ferite acute e ulcere croniche. Maggioli Editore, 2018. Link al testo
- R. Bernabei, E. Manes-Gravina, F. Mammarella. Epidemiologia delle piaghe da decubito. G GERONTOL 2011;59:237-243. [Link]
- Commissione Regionale Dispositivi Medici, Direzione Generale Sanità e Politiche Sociali e per l’Integrazione. Le medicazioni avanzate per il trattamento delle ferite acute e croniche. Allegato 1: Protocollo di trattamento delle lesioni da pressione. Servizio Assistenza Territoriale – Area Farmaco e Dispositivi Medici, gennaio 2016. [Link]
- Cuzzell J. Z. (1988). The new RYB color code. The American journal of nursing, 88(10), 1342–1346.
Cerchi un testo specialistico sul wound care?
Cura e assistenza al paziente con ferite acute e ulcere croniche
Quali sono le medicazioni adeguate per un’ulcera da pressione in un neonato” Le vesciche vanno rimosse” Come trattare un’ustione superficiale” Quali sono i segni secondari di infezione” Cosa fare in caso di un’ulcera maleodorante” e in caso di dermatite da incontinenza” Come prevenire le ulcere da pressione del tallone” Quali sono i problemi della ricerca infermieristica nel campo del wound care” Quali sono le caratteristiche cliniche da rilevare” Come si prepara un intervento educativo per un paziente con ulcere” Pensato e scritto da infermieri con una preparazione specifica nei diversi ambiti della cura delle lesioni, questo libro affronta temi particolari e poco conosciuti, ma ben presenti nella pratica quotidiana. Il manuale coniuga le più recenti prove di efficacia – mettendone in luce gli elementi critici e i punti di forza – con l’esperienza degli autori. Il modo in cui sono trattati i singoli argomenti non offre al lettore “ricette facili” (spesso fallimentari), ma fornisce percorsi per trovare soluzioni differenti a pazienti unici. Caula Claudia, infermiera, esperta in wound care, referente ulcere da pressione RSA Vignola (MO). Alberto Apostoli, infermiere, podologo, esperto in wound care. Master in Assistenza Infermieristica in Area Geriatrica. U.O. Chirurgia Plastica, Azienda Spedali Civili (Brescia).
Claudia Caula, Alberto Apostoli | 2010 Maggioli Editore


















Scrivi un commento
Accedi per poter inserire un commento