La nutrizione artificiale rappresenta una componente clinica nella gestione di pazienti impossibilitati ad alimentarsi per via naturale. In questo approfondimento affronteremo la nutrizione enterale, modalità fondamentale di supporto nutrizionale impiegate sia in ambito ospedaliero che domiciliare. Una guida pratica per infermieri, caregiver e professionisti della salute che si occupano di nutrizione enterale domiciliare (NED).
Scopriremo le differenze tra sondino naso-gastrico (SNG), PEG e PEJ, le indicazioni cliniche per ciascuna tecnica, i criteri di scelta, le miscele nutrizionali, la somministrazione con pompa o siringa, la gestione dei farmaci tramite sondino e la cura della cute peristomale.
Indice
- Definizioni in campo di nutrizione artificiale enterale e parenterale
- Dispositivi e vie di accesso alla nutrizione enterale
- Indicazioni, controindicazioni e differenza tra SNG, PEG e PEJ
- Tipologia di miscele nutrizionali per nutrizione enterale
- Somministrazione della miscela nutrizionale tramite PEG
- Somministrazione di farmaci tramite PEG
- Cura della cute peristomale e gestione del dispositivo
Se sei un infermiere, un medico, un podologo, “Wound Care Facile: Dalle Basi ai Fondamentali” è lo strumento giusto per te.
Redatto da Dario Tobruk (Wound Care Specialist e Redattore di DimensioneInfermiere.it) questo manuale è fondamentalmente una guida teorico-pratica essenziale per gestire lesioni cutanee di diversa eziologia.
Wound Care Facile, fornisce ai suoi lettori una padronanza teorica e strumenti immediatamente applicabili per gestire con confidenza ogni lesione cutanea.
Disponibile su MaggioliEditore.it e su Amazon.it
Acquista ora “Wound Care Facile” e porta la tua competenza al top!
Impara facilmente a gestire e medicare lesioni e ulcere cutanee di difficile guarigione
Wound care facile
La gestione delle lesioni cutanee è una competenza centrale per tutti i professionisti della salute: una valutazione accurata e un trattamento appropriato possono determinare la differenza tra un decorso favorevole e complicanze importanti. Questo manuale offre una panoramica completa e aggiornata del Wound Care, con un taglio fortemente operativo e supportato dalle più recenti evidenze scientifiche e linee guida internazionali.Il volume accompagna il lettore lungo l’intero percorso assistenziale: dalla valutazione del paziente e della lesione alla pianificazione del trattamento, fino al monitoraggio dell’evoluzione clinica e alla prevenzione delle complicanze. Ampio spazio è dedicato alle diverse tipologie di lesioni cutanee, acute e croniche, alla fisiopatologia della cute lesa, ai principi del Wound Care moderno e ai criteri per la scelta ragionata delle medicazioni. Schede tecniche, casi clinici, immagini esplicative e strumenti di sintesi favoriscono il collegamento immediato tra teoria e pratica, stimolando il ragionamento clinico e la capacità decisionale dell’operatore. Ogni capitolo è pensato per essere consultato anche singolarmente, in funzione delle esigenze assistenziali del momento. Completano l’opera test di autoapprendimento con relative soluzioni, conclusioni con approfondimenti consigliati, un’ampia bibliografia e una sitografia ragionata. A chi si rivolge- Il testo è destinato a:- infermieri- medici- fisioterapisti- OSS- studenti delle professioni sanitarie- formatori e responsabili clinici Contenuti principali- fondamenti di valutazione del paziente e della lesione- classificazione delle lesioni acute e croniche e fisiopatologia della cute lesa- principi del Wound Care contemporaneo e gestione dell’ambiente di lesione- criteri per la scelta delle medicazioni in base alla fase di guarigione e alle condizioni del paziente- strategie per la prevenzione delle complicanze e la riduzione del rischio- integrazione del Wound Care in un approccio multidisciplinare e centrato sulla persona- sintesi operative sulla valutazione e sull’implementazione del trattamento, con rapide “mappe” di consultazione- test di autoapprendimento, conclusioni con suggerimenti di studio, bibliografia indicizzata e sitografia. Punti di forza- Impostazione pratica, chiara e immediatamente spendibile nella realtà clinica.- Forte integrazione tra teoria, casi clinici, schede tecniche e iconografia.- Costante riferimento a linee guida e raccomandazioni evidence-based. – Struttura modulare che consente la consultazione per problemi o per tipologia di lesione. – Strumenti per la formazione continua: test di autoapprendimento con soluzioni e proposte di approfondimento.- Attenzione all’approccio multidisciplinare e alla centralità della persona assistita, con ricadute sulla qualità di vita e sull’uso appropriato delle risorse. Profilo dell’autoreDario Tobruk è Content Manager del sito Dimensioneinfermiere.it e Wound Care Specialist. Collabora con case editrici, provider e società scientifiche per la produzione di contenuti scientifici e divulgativi in ambito sanitario, con particolare attenzione alla diffusione di buone pratiche cliniche e alla promozione dell’aggiornamento professionale degli operatori.
Dario Tobruk | Maggioli Editore 2025
27.55 €
Definizioni in campo di nutrizione artificiale enterale e parenterale
O anche definita supporto nutrizionale, la nutrizione artificiale (NA) è quella modalità di somministrazione di nutrienti attraverso vie alternative a quelle che potremmo definire fisiologiche o naturali.
La nutrizione artificiale, infatti, si divide in nutrizione enterale (NE) e nutrizione parenterale (NP):
- La nutrizione enterale consiste nella somministrazione diretta di miscele di sostanze nutritive nello stomaco o nel duodeno attraverso una sonda, che può essere introdotta in via temporanea o permanente.
- La nutrizione parenterale, a differenza dell’enterale, non si basa sulla somministrazione di preparati adatti al tratto digerente su diversi livelli (gastrico/duodenale/intestinale), ma su preparazioni che possono essere somministrate per via endovenosa attraverso un catetere venoso di grosso calibro, preferibilmente centrale, iniettato direttamente nel circolo ematico.
Entrambi questi strumenti possono essere collegati a una pompa di infusione peristaltica, che eroga i diversi tipi di nutrienti in quantità e tempi predefiniti, garantendo un apporto bilanciato e continuo.
Anche l’uso di siringhe enterali, appositamente studiate per questo scopo, possono essere utilizzate per somministrare in estemporanea sia nutrienti che liquidi al paziente.
Dispositivi e vie di accesso alla nutrizione enterale
Le vie di accesso, tramite le quali è possibile condurre una nutrizione enterale possono essere conseguite attraverso due vie: il Sondino naso-gastrico o la Gastrostomia endoscopica percutanea .
Sondino naso-gastrico (SNG)
Il SNG è un sottile tubicino in biosilicone introdotto attraverso una narice fino a raggiungere lo stomaco.
L’inserimento viene effettuato dal personale sanitario (medico o infermiere) in quanto il rischio di posizionare la sonda nelle vie aeree e provocare ab-ingestis è molto alto. Inoltre, è necessario verificare che il dispositivo sia correttamente applicato.
Una volta correttamente applicato, il sondino viene fissato al naso con un cerotto per mantenerlo in posizione.
Questa modalità viene scelta dal medico nei casi in cui la nutrizione enterale deve essere effettuata soltanto per un periodo breve.
Gastrostomia o Digiunostomia endoscopica percutanea (PEG/PEJ)
La stomia percutanea rappresenta una soluzione alternativa e spesso preferibile per la nutrizione enterale a lungo termine, poiché garantisce un significativo miglioramento della qualità della vita rispetto al SNG (che rimane una soluzione temporanea).
Il dispositivo (una sonda) viene posizionato chirurgicamente nel tratto digerente attraverso un rapido intervento eseguito in endoscopia, con cui si confeziona una stomia percutanea che permette la somministrazione di miscele, consentendo un’alimentazione più stabile e meno invasiva sia dal punto di vista estetico che funzionale.
Se la stomia è a livello gastrico si chiamerà PEG (gastrostomia); se invece è a livello duodenale, PEJ (digiunostomia).
Indicazioni, controindicazioni e differenza tra SNG, PEG e PEJ
La scelta tra le varie vie dipende da diversi fattori, valutati attraverso algoritmi decisionali basati sulle linee guida delle principali società scientifiche, come l’ASPEN (American Society of Parenteral and Enteral Nutrition), l’ESPEN (European Society for Clinical Nutrition and Metabolism) e, a livello nazionale, la SINPE (Società Italiana di Nutrizione Artificiale e Metabolismo) che traduce e divulga le linee guida internazionali a livello nazionale.
Tra i diversi fattori in gioco rientrano sicuramente la funzionalità gastrointestinale, il rapporto rischio/beneficio associato al metodo, l’obiettivo e la durata prevista del trattamento, oltre alle condizioni cliniche del paziente. Vediamo ora le diverse indicazioni e controindicazioni in base al dispositivo scelto e quali sono le differenze di utilizzo tra SNG, PEG e PEJ.
Sondino Naso Gastrico
Indicazioni:
- Breve termine (≤ 4-6 settimane).
- Pazienti incapaci di nutrirsi per via orale ma con stomaco funzionante.
- Disfagia temporanea post-ictus o traumi cranici.
- Recupero post-operatorio (chirurgia oro-faringea o gastrointestinale).
Controindicazioni:
- Reflusso gastroesofageo grave con rischio di aspirazione.
- Ritardato svuotamento gastrico (gastroparesi, ileo paralitico).
- Lesioni esofagee o nasali.
- Scarsa tolleranza (dislocazione frequente, discomfort).
- Uso prolungato (> 4-6 settimane).
Gastrostomia endoscopica percutanea (PEG)
Indicazioni:
- Nutrizione enterale a lungo termine.
- Disfagia persistente.
- Disturbi neurologici severi.
- Patologie oncologiche con ostruzione oro-faringea.
- Malattie neuromuscolari progressive.
Controindicazioni:
- Alto rischio di sanguinamento (TAO).
- Neoplasie o masse gastriche che impediscono l’inserimento del tubo.
- Peritonite, ascite massiva o infezioni addominali.
- Svuotamento gastrico compromesso (→ preferibile PEJ).
- Paziente non collaborante o in condizioni terminali (valutazione etica).
Digiunostomia endoscopica percutanea (PEG)
Indicazioni:
- Rischio elevato di aspirazione polmonare (es. disfagia grave con polmoniti ricorrenti).
- Gastroparesi severa o ritardato svuotamento gastrico.
- Reflusso gastroesofageo grave non controllato.
- Precedente chirurgia gastrica che esclude l’uso dello stomaco.
Controindicazioni:
- Sepsi o infezioni addominali non controllate.
- Disturbi della coagulazione non correggibili.
- Ostruzioni intestinali o ischemia mesenterica.
- Necessità di alimentazione intermittente (la PEJ richiede infusione continua).
- Pazienti con alta motilità intestinale (rischio dislocazione).
Per riassumere la scelta tra SNG, PEG e PEJ:
- Il SNG è indicato per la nutrizione a breve termine, ma comporta rischi di aspirazione e dislocazione.
- La PEG rappresenta la scelta preferita per la nutrizione a lungo termine, a condizione che lo svuotamento gastrico sia conservato.
- La PEJ, invece, viene utilizzata quando il paziente non può ricevere nutrizione gastrica, richiede un’infusione continua e necessita di un attento controllo delle possibili complicanze.
In particolare, la PEG costituisce ad oggi la tecnica di scelta per la Nutrizione Enterale Domiciliare (NED), per cui è prevista, in seguito a prescrizione specialistica, la fornitura al paziente di una certa dose di miscela nutriente, linee infusive, siringa e pompa elettronica.
La nutrizione enterale domiciliare rappresenta una componente cruciale nell’assistenza a pazienti con bisogni nutrizionali speciali, garantendo il mantenimento dello stato di salute e prevenendo complicanze direttamente al domicilio dell’assistito tramite il coordinamento e la consulenza di un infermiere di famiglia e di comunità.
Tipologia di miscele nutrizionali per nutrizione enterale
Le miscele nutrizionali sono prescritte dal medico dietologo o dal gastroenterologo abilitato, attivate dal dietista e devono essere somministrate secondo un piano nutrizionale personalizzato, nel quale l’infermiere ADI o l’infermiere di famiglia rivestono un importante ruolo educativo.
Le miscele possono essere di natura:
- Industriali: pronte all’uso (più sicure e bilanciate) associate a specifica linea infusiva e pompa elettronica dell’azienda produttrice.
- Artigianali: fatte in casa, preferibilmente solo in caso di emergenza e solo in via temporanea.
Produzione artigianale della miscela nutrizionale
In caso di produzione artigianale della miscela nutritiva, è importante che tutti gli alimenti siano accuratamente frullati o omogeneizzati per garantire una consistenza liscia e omogenea. I pasti devono essere diluiti con un liquido idoneo fino a ottenere una fluidità che consenta un passaggio agevole attraverso il sondino. Per verificarne la scorrevolezza, è utile prelevarne una piccola quantità con una siringa da nutrizione e osservare se il liquido fuoriesce senza difficoltà.
Se la miscela risulta troppo densa, è necessario aggiungere ulteriore liquido o frullare nuovamente il composto fino a raggiungere la giusta fluidità.
Prima della somministrazione, è fondamentale verificarne sempre la temperatura. Gli alimenti non devono essere né troppo caldi né troppo freddi, poiché temperature estreme possono causare disagio o problemi digestivi al paziente.
L’uso di un termometro può aiutare a portare la miscela alla temperatura ideale, generalmente compresa tra i 25 °C (temperatura ambiente) e i 36 °C (temperatura corporea), senza superarla. Può essere utile iniziare con dosi ridotte, per verificare la tolleranza del paziente, e aumentare gradualmente fino a raggiungere la quantità prescritta, evitando così disturbi intestinali.
Somministrazione della miscela nutrizionale tramite PEG
Anche a 24 ore dal confezionamento della PEG il paziente può iniziare la nutrizione enterale delle miscele nutrizionali tramite il sondino. La tecnica di somministrazione dipende dal punto in cui è confezionato lo stoma e dalle condizioni cliniche del paziente.
Modalità di somministrazione della nutrizione enterale tramite PEG
- Somministrazione a bolo singolo tramite siringa: è un metodo rapido, ma può causare distensione addominale, risalita e rigurgito della miscela, oltre a episodi di diarrea.
- Somministrazione intermittente: consiste nella somministrazione di porzioni del volume prescritto nell’arco della giornata, sempre tramite siringa. Tende a essere più tollerata ma richiede un maggiore impegno da parte del paziente e/o del caregiver.
- Infusione intermittente con pompa peristaltica elettronica: prevede la somministrazione di un flacone alla velocità prescritta (es. 500 ml a 60 ml/h = 8 ore). Questa modalità è utile per nutrire il paziente durante la notte, lasciandolo libero nelle ore diurne o riducendo l’inattività.
- Infusione continua 24 ore su 24: è indicata nei pazienti non autonomi, allettati o con particolari fragilità cliniche, poiché garantisce la massima tollerabilità.
Indicazioni per la somministrazione della nutrizione enterale tramite PEG:
- Controllo del ristagno gastrico: prima e dopo la somministrazione può essere utile verificare la presenza di ristagno gastrico, ovvero aspirare il contenuto gastrico residuo per valutarne volume e caratteristiche.
- Segnalazioni e precauzioni: in caso di volumi elevati, soprattutto dopo diverse ore dall’ultima somministrazione, o se il ristagno presenta colorazione rosso scuro o emazie franche, è fondamentale informare l’équipe e rivalutare il caso clinico.
- Pulizia del lume: dopo ogni somministrazione e controllo del ristagno, è necessario verificare la pervietà della sonda e procedere con il lavaggio del lume somministrando un bolo di acqua tiepida tramite la tecnica “start & stop”. Questa consiste nell’iniettare piccoli volumi da 10 ml, fermarsi e poi riprendere, in modo da aumentare l’efficacia fluidodinamica e garantire una pulizia adeguata del canale.
Somministrazione di farmaci tramite PEG
Anche i farmaci possono essere somministrati tramite PEG ma seguendo alcune accortezze:
- La somministrazione dei farmaci deve essere eseguita lontano dalla nutrizione, pertanto se necessario sospendere momentaneamente l’infusione di miscele prima della somministrazione.
- I farmaci che possono essere somministrati andranno valutati di volta in volta, in base alle caratteristiche del farmaco stesso. Quando possibile favorire il farmaco in forma farmaceutica liquida o solubile. Quando si presentano somministrazioni di compresse, una volta valutato la possibilità di triturare i farmaci andranno sospesi in una soluzione di almeno 15 ml di acqua.
- Somministrare il farmaco uno alla volta, intervallandolo dall’irrigazione della sonda ad ogni somministrazione per evitare cross-reazioni tra i farmaci. Infine, pulire la sonda con un’ennesima irrigazione.
Cura della cute peristomale e gestione del dispositivo
Nella maggior parte dei casi, la cute peristomale tende a guarire formando una corona epiteliale matura attorno al calibro della sonda. Nonostante ciò, è comunque necessario effettuare un controllo quotidiano per escludere segni di infezione, come arrossamento, dolore, tumefazione o secrezioni anomale.
Una volta maturata, la cute può essere detersa con semplice acqua e sapone, utilizzando movimenti circolari attorno all’emergenza della sonda in direzione centrifuga (dal centro verso l’esterno), quindi asciugata tamponando delicatamente.
Possono essere indicate paste protettive con effetto barriera, come creme all’ossido di zinco, spray al dimeticone o altri prodotti specifici.
È importante verificare ogni giorno che la flangia, ovvero il dischetto che mantiene in sede la sonda, sia posizionata alla stessa distanza, osservando i centimetri riportati sulla sonda stessa.
L’emergere di succhi gastrici dallo stoma o infezioni cutanee possono essere causa di infiammazione e ulcerazione della cute peristomale, rendendo necessaria l’applicazione di medicazioni specifiche in base alla situazione. Nella foto qui sotto si notano i tre caratteristici segni di un’errata gestione domiciliare della PEG.
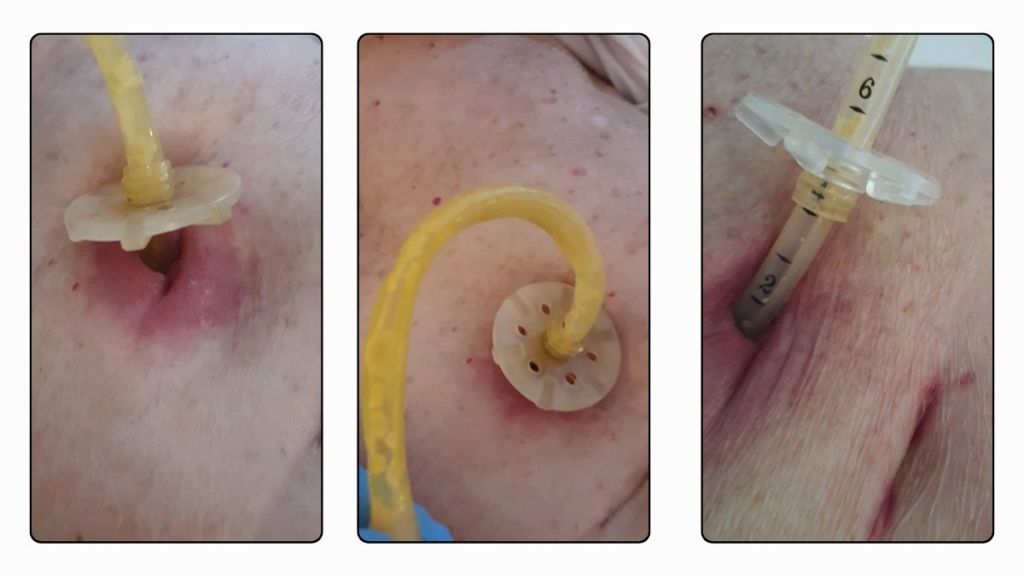
Come si nota nella prima foto a sinistra, la cute peristomale appare eritematosa per circa 1 cm nella zona periferica, tumefatta e con segni di invaginazione epiteliale (segno di persistente trazione del tubo). Nell’immagine centrale si osserva il lume della sonda non correttamente defluito e irrigato, con evidenti depositi e pieghe diffuse sulla superficie della sonda. Nell’ultima foto a destra, la flangia risulta sollevata rispetto al piano cutaneo: sebbene lo specialista abbia indicato un posizionamento a 2,5 cm, in foto si rileva una distanza di 4 cm, la possibile causa è un continuo strattonamento della sonda in più direzioni.
Per gestire questo caso, in base al contesto, è necessario implementare un’igiene accurata della cute peristomale quotidiana e verificare se l’eritema è causato da l’emersione di succhi gastrici o a cause infettive: nel primo caso può essere utile tentare con uno spray barriera e garza a copertura, nel secondo caso potrebbe essere utile usare un prodotto disinfettante/detergente come la soluzione di PHMB/Biguanide (vedi articolo sulla disinfezione delle lesioni) e impiego di crema a base di sulfiadiazina argentica, copertura con garza sterile.
Educare il caregiver e il paziente all’irrigazione della sonda a ogni utilizzo. Per pulire la sonda da depositi o ostruzioni, vengono spesso consigliati 30 ml di bevande gassate come la Coca-Cola, da lasciare in sede per qualche istante e poi rimuovere risciacquando con acqua tiepida tramite la tecnica “Start & Stop”.
La flangia dovrebbe essere sollevata di circa 0,5 cm rispetto al piano cutaneo. Per riposizionarla correttamente, far sdraiare il paziente a letto, mantenere il dispositivo con la mano non dominante sollevato verso l’alto con ferma delicatezza, quindi abbassare la flangia con l’altra mano fino a farle raggiungere la distanza prescritta (nel caso della foto, 2,5 cm).
Far compiere un respiro addominale profondo al paziente, poi farlo alzare in piedi e verificare che il disco non prema eccessivamente sulla cute, ma nemmeno lasci il dispositivo libero di muoversi o piegare la cute peristomale.
Per medicare la cute peristomale, è possibile utilizzare una garza sterile tagliata a U, da posizionare attorno alla sonda come barriera meccanica, da sostituire più volte al giorno.
Se tale misure non fossero sufficiente, è opportuno richiedere la consulenza di un gastroenterologo, di un chirurgo o di un infermiere specialista in wound care.
Autore: Dario Tobruk (seguimi anche su Linkedin – Facebook – Instagram – Threads)



















Scrivi un commento
Accedi per poter inserire un commento